Pateikiamos dažniausiai pasitaikančios retos plaučių ligos, kurias diagnozuoja ir (ar) gydo Suaugusiųjų retų plaučių ligų kompetencijos centro gydytojai.
Bronchektazės. Bronchektazės – tai būklė, kuriai būdingas lėtinis pūlinis kvėpavimo takų uždegimas, sukeliantis jų suardymą, negrįžtamą spindžio išsiplėtimą, nuolatinį uždegiminio sekreto ir bakterijų kaupimąsi juose. Bronchektazės gali būti įgimtos ir įgytos. Įgimtos bronchektazės pasitaiko labai retai. Įgytos bronchektazės dažniausiai yra kitų ligų komplikacija. Dažniau pasitaiko sergantiems kvėpavimo takų infekcijomis, lėtinėmis ar įgimtomis plaučių ligomis, esant imuniteto nepakankamumui. Ligai būdingas kosulys, skrepliavimas, dusulys, kraujo iškosėjimo epizodai. Simptomų dažnis priklauso nuo plaučių pažeidimo apimties. Ligai diagnozuoti atliekama krūtinės ląstos kompiuterinė tomografija. Fibrobronchoskopijos metu paimama medžiagos mikrobiologiniam ir citologiniam ištyrimui. Atliekamas išsamus plaučių funkcijos tyrimas. Gydymui skiriama antibiotikų, paūmėjimų metu – sanacinės bronchoskopijos, kurių metu iš bronchų pašalinamas pūlingas sekretas. Skiriamos reabilitacinės priemonės, lengvinančios sekreto šalinimą iš bronchų. Kai kuriais atvejais skiriamas chirurginis gydymas. Tinkamai gydant ligos eiga dažniausiai yra stabili.
Cistinė fibrozė. Cistinė fibrozė (CF) tai autosominiu recesyviniu būdu paveldima genetinė liga, pasireiškianti sutrikusia sekrecine epitelio veikla. Dėl to tirštas egzokrininių liaukų sekretas pažeidžia daugelį organų sistemų, ypač kvėpavimo takų ir virškinimo trakto. CF dažniausiai diagnozuojama vaikystėje, tik 4 proc. atvejų ji aptinkama suaugusiesiems. Dėl sunkios lėtinės progresuojančios ligos eigos bei įvairių organų pažeidimo CF būdingas didelis mirštamumas jauname amžiuje, tačiau gerėjant diagnostikos ir gydymo galimybėms vis daugiau pacientų sulaukia brandaus amžiaus. CF sergančiųjų suaugusiųjų nuolatinę priežiūrą užtikrina VUL Santaros klinikų įvairių specialybių gydytojai, teikiantys tiek ambulatorinę, tiek stacionarinę pagalbą. Suaugusiems asmenims CF gali būti įtariama, kai dažnai kartojasi apatinių kvėpavimo takų infekcijos (bronchitas, plaučių uždegimas), sinusitas, krūtinės ląstos radiologiniuose tyrimuose matomos bronchektazės. Matomi pakitę laikrodžio stikliuko formos nagai ir būgno lazdelių formos pirštai. CF diagnostika suaugusiesiems nesiskiria nuo vaikų. Liga diagnozuojama remiantis būdingais klinikiniais simptomais ir (ar) šeimine anamneze, laboratoriniais tyrimais – chloro jonų koncentracijos prakaite nustatymu, genetiniu tyrimu ir kt. VUL Santaros klinikose atliekami visi CF patvirtinti būtini tyrimai. Sergančiojo cistine fibroze gydymo tikslas – pagerinti gyvenimo kokybę ir pailginti gyvenimo trukmę, todėl skiriamas visapusis kompleksinis gydymas, susidedantis iš fizinės medicinos, medikamentinio (bronchų sekretą skystinančio, simptomus mažinančio, antiinfekcinio, pažeistų organų funkciją gerinančio, uždegimą slopinančio, ligos komplikacijų) gydymo, subalansuotos mitybos, gydymo deguonimi ir kt.
Egzogeninis alerginis alveolitas. Egzogeninis alerginis alveolitas ar hipersensityvus pneumonitas (EAA) yra intersticinė plaučių liga, kurią sukelia tam tikri įkvėpti antigenai, kuriems sergantysis yra jautrus. Tai gali būti bakterijų, grybų, paukščių, kitų baltyminių medžiagų aerozoliai, įkvepiamos dulkės. Nors EAA yra reta plaučių liga, kai kuriose gyventojų grupėse jos paplitimas yra didesnis nei bendroje populiacijoje. Dažniausiai šia liga serga ūkininkai, žmonės auginantys paukščius, taip pat asmenys, naudojantys oro kondicionavimo sistemas, drėkintuvus, gyvenantys didelės oro drėgmės aplinkoje, dirbantys su mediena, metalu, dažais. Skiriama ūminė, poūmė ir lėtinė ligos formos. Ūminis EAA pasireiškia panašiai kaip gripas – žmogus karščiuoja, jaučia šaltkrėtį, galvos skausmą, dusulį, kosėja. Paprastai simptomai atsiranda praėjus iki kelių valandų po kontakto su antigenu ir regresuoja dienos ar kelių parų laikotarpiu. Poūmis EAA pasireiškia kosuliu, skrepliavimu, dusuliu, kai epizodai kartojasi po pakartotinio kontakto su provokuojančia medžiaga. Lėtinio EAA metu progresuoja dusulys, silpnumas, krenta svoris. Tiriant pacientus dėl EAA gali būti atliekama krūtinės ląstos kompiuterinė tomografija, plaučių funkcijos tyrimas, bronchoskopija su bronchoalveoliniu lavažu. Tais atvejais, kai diagnozė atlikus išvardintus tyrimus lieka neaiški, gali būti atliekama plačių audinio biopsija ir histologinis ištyrimas. EAA sergantiems asmenims labai svarbu nutraukti kontaktą su ligą provokuojančia antigenine medžiaga. Gydymui gali būti skiriami gliukokortikosteroidai, ūminio EAA metu pacientai šiuos vaistus paprastai turi vartoti 1-2 savaites, poūmio ir lėtinio EAA gydymas trunka ilgiau – bent 4-8 savaites. Taip pat šiuo metu yra tiriamas kitų medikamentų efektyvumas šios ligos gydymui. Ligos prognozė dažniausiai yra gera, tačiau daliai pacientų, nepaisant gydymo, gali progresuoti plaučių fibrozė ir kvėpavimo nepakankamumas.
Eozinofilinė pneumonija. Tai patologinė būklė, kuriai būdinga eozinofilinė plaučių infiltracija, nepriklausanti nuo kraujo eozinofilijos. Ją gali sukelti parazitų invazija, įvairūs vartojami vaistai, pirmą kartą surūkytas tabakas. Taip pat ši liga gali atsirasti sergant kitomis ligomis (pvz., uždegiminėmis žarnų ligomis, sisteminėmis jungiamojo audinio ligomis). Eozinofilinės pneumonijos klinikiniai simptomai yra nespecifiški. Gali pasireikšti kosuliu, švokštimu, dusuliu, prakaitavimu, karščiavimu. Kai kuriems pacientams liga gali būti greita, sunki, lemianti kvėpavimo nepakankamumą. Apie eozinofilinę pneumoniją reikėtų pagalvoti esant plaučių infiltratams krūtinės ląstos rentgenogramose ar kompiuterinės tomografijos vaizduose (ypač kai plaučio infiltracija kartojasi, lėtai rezorbuojasi, infiltratai „švelnūs“). Liga diagnozuojama atlikus fibrobronchoskopiją bei bronchoalveolinį lavažą (BAL) ir radus padidėjusį eozinofilų kiekį BAL skystyje.
Eozinofilinė pneumonija gydoma gliukokortikosteroidais. Dažniausiai gydymas trunka 2-6 savaites, tačiau esant lėtinei eigai, gydymas gali tęstis iki metų. Esant ūminei ligos eigai, paskyrus tinkamą gydymą, pasveikstama visiškai. Esant lėtinei eigai, galimi ligos atkryčiai.
Idiopatinė plaučių fibrozė. Idiopatinė plaučių fibrozė (IPF) – tai lėtinė liga, kuriai būdingas nuolatinis plaučių audinio randėjimas (fibrozė). Tiksli ligos priežastis nežinoma. IPF dažniausiai serga vyresnio amžiaus žmonės. Svarbiausias ligonius varginantis simptomas yra progresuojantis dusulys, kartais – kosulys. Dažniausiai ligoniai, kuriems diagnozuojama IPF, pripažįsta, kad dusulys jau vargino kelis metus iki kreipiantis pas gydytoją. Ligai dažniausiai diagnozuojama remiantis klinikinių simptomų ir radiologinių (krūtinės ląstos kompiuterinės tomografijos) tyrimų duomenimis. Norint paneigti ar patvirtinti kitas ligas, kurios taip pat gali sukelti plaučių fibrozę, atliekami kiti tyrimai. Siekiant įvertinti plaučių pažeidimo laipsnį ir parinkti tinkamą gydymą, atliekami plaučių funkcijos tyrimai. Standartinio ir vienareikšmiškai efektyvaus IPF gydymo nėra. Šiuo metu Pulmonologijos ir alergologijos centre IPF sergantys ligoniai gydomi naujaisiais antifibroziniais vaistais – pirfenidonu ir nintedanibu. Ligai paūmėjus, skiriamas gydymas gliukokortikosteroidais. Ligoniams, kuriems liga yra toli pažengusi ir yra kvėpavimo nepakankamumas, skiriama deguonies terapija ir kt.
Hamartoma. Hamartoma – dažniausiai diagnozuojamas nepiktybinis plaučių navikas, kuris sudarytas iš netvarkingai išsidėsčiusių normalaus audinio komponentų. Liga dažniausiai diagnozuojama 50–70 metų amžiaus žmonėms. Dažniausiai hamartoma būna periferinėse plaučių dalyse ir simptomų nesukelia. Bronchuose esanti hamartoma gali sukelti kosulį, dusulį, kraujo iškosėjimą, būdingas pasikartojantis plaučių uždegimas. Liga diagnozuojama atliekant krūtinės ląstos kompiuterinę tomografiją ir fibrobronchoskopiją su biopsija. Hamartomos auga lėtai, supiktybėjimo rizika yra labai maža. Mažesnė negu 2,5 cm ir simptomų nesukelianti hamartoma gali būti stebima, didesnė – šalinama chirurginiu būdu. Ligos prognozė gera.
Karcinoidas. Tai nedidelio piktybiškumo neuroendokrininės kilmės navikas. Pagrindinis rizikos veiksnys yra rūkymas. Labai retais atvejais polinkis sirgti gali būti paveldėtas. Šis navikas dažniausiai auga centrinėse plaučių dalyse, stambiame bronche. Navikas išskiria aktyvias medžiagas, kurios gali sukelti karščiavimą, karščio pylimą, odos paraudimą. Retais atvejais didelė šių medžiagų koncentracija gali pažeisti širdies ertmių vožtuvus. Klinikiniai simptomai priklauso nuo vietos, kurioje atsirado navikas. Būdingas kosulys, švokštimas, karščiavimas, besikartojančios kvėpavimo takų infekcijos, diskomforto jausmas krūtinėje. Liga patvirtinama remiantis biopsinės ar operacinės medžiagos histologinio tyrimo išvadomis. Karcinoidas gydomas chirurgiškai. Jeigu liga išplitusi, ar nepavyko naviko pašalinti, skiriama chemoterapija.
Mezotelioma (piktybinė pleuros mezotelioma). Tai yra pirminis piktybinis pleuros navikas. Dažniausia pleuros mezoteliomos priežastis yra asbestas. Ligos požymių atsiranda po 30–40 metų darbo (kontakto) su asbestu. Jis naudojamas laivų statyboje, keramikoje, popieriaus pramonėje, automobilių gamyboje, tiesiant geležinkelius ir kt. Tabako rūkymas labai padidina riziką susirgti piktybine pleuros mezotelioma. Pirmasis ligos simptomas dažnai yra dusulys, atsirandantis dėl susikaupusio skysčio pleuros ertmėje. Gali būti krūtinės ląstos skausmas, karščiavimas, prakaitavimas, svorio mažėjimas. Liga diagnozuojama atlikus histologinį ir imunohistocheminį pleuros bioptato tyrimą. Norint tiksliai nustatyti ligos stadiją, dažnai reikia atlikti kompiuterinę plaučių tomografiją, krūtinės ląstos magnetinio rezonanso tyrimą, kartais – mediastinoskopiją, laparoskopiją. Jei piktybinė pleuros mezotelioma neišplitusi, galima gydyti radikaliai, t.y. skiriamas chirurginis gydymas, chemoterapija ir radioterapija. Tiems ligoniams, kurių negalima operuoti (liga per daug išplitusi), skiriama chemoterapija. Skysčio kaupimuisi pleuros ertmėje sumažinti atliekama pleurodezė arba vykdomas skysčio šalinimas per ilgalaikį kateterį pleuros ertmėje.
Neuromuskulinių ligų sukeliamas plaučių veiklos sutrikimas. Neuromuskulinėms ligoms priklauso ligos, pažeidžiančios nervų sistemą (šoninė amiotrofinė sklerozė, nugaros smegenų traumos ir kt.), neuroraumeninę jungtį (pvz., miastenija gravis), kūno raumenis (pvz., miopatijos). Atskirai išskiriamos įvairios ligos, galinčios lemti svarbiausio kvėpavi
mo raumens – diafragmos, funkcijos sutrikimą. Tai gali būti ne tik būklės, kai pažeidžiamas diafragmos nervas, bet ir kai kurių sisteminių ligų (sisteminės raudonosios vilkligės, cukrinio diabeto ir kt.) pasekmė. Neuromuskulinės ligos, pažeidžiančios kvėpavimo raumenis, sukelia kvėpavimo nepakankamumą, kuris gali būti šių ligonių mirties priežastimi. Kvėpavimo funkcijos sutrikimas dažniausiai pasireiškia vėlyvuoju ligos periodu ar esant neadekvačiam jos gydymui. Pirmieji kvėpavimo funkcijos sutrikimo požymiai – dusulys gulint, kvėpavimo sustojimai miego metu, mieguistumas ryte. Ligai progresuojant sutrinka kvėpavimas ir dienos metu, dėl raumenų silpnumo ligonis negali efektyviai iškosėti bronchų sekretą, todėl jam kaupiantis, didėja plaučių infekcijos tikimybė. Kai kurioms neuromuskulinėms ligoms būdingas ir rijimo funkcijos sutrikimas, kuris gali lemti besikartojančią aspiraciją (maisto patekimą) į kvėpavimo takus. Norint apsaugoti kvėpavimo takus ir išvengti infekcijos, ligoniams gali būti atliekama tracheostomija. Nuo 2015 metų vykdoma ankstyva ligonių atranka, skiriamas savalaikis gydymas, ilgalaikis ligonių stebėjimas. Jos metu užpildomas specifinis klausimynas, atliekami arterinio kraujo dujų tyrimai, plaučių funkciniai tyrimai, kvėpavimo raumenų funkcijos vertinimas (3 pav.), diafragmos ultragarsinis tyrimas (2 pav.), kosulio pajėgumo vertinimas, įvertinamas rijimas (3 pav.). Kiekvienam ligoniui parenkamas tinkamas pagalbos ir gydymo metodas – deguonies terapija, manualinė ar mechaninė pagalba kosint. Esant indikacijų, atliekama tracheostomija, skiriama neinvazinė plaučių ventiliacija. Pacientams, sergantiems neuromuskuline liga, laiku paskirta neinvazinė plaučių ventiliacija pagerina gyvenimo kokybę, sumažina kvėpavimo nepakankamumo simptomus. Parinktas gydymas tęsiamas ir namuose. Ligonis apmokomas kvėpavimo mankštos ir atsikosėjimą skatinančių pratimų, kaip elgtis su ventiliacijos aparatais namuose, tracheostomos angos ir vamzdelio priežiūros, atsiurbimo iš kvėpavimo takų technikos. Pradėjus gydymą ligonis periodiškai stebimas – tikrinama ar parinkta deguonies dozė yra pakankama, atliekama neinvazinės plaučių ventiliacijos parametrų peržiūra, keičiami tracheostominiai vamzdeliai, kartojami kvėpavimo raumenų funkcijos vertinimo tyrimai. Į mūsų centrą ligoniui patekus ūminės būklės metu jam suteikiama intensyvi pirmoji pagalba (kvėpavimo funkcijos stabilizavimas, gyvybinių funkcijų stebėjimas), o būklei pagerėjus su juo ir artimaisiais aptariamas tolesnio gydymo namuose planas.
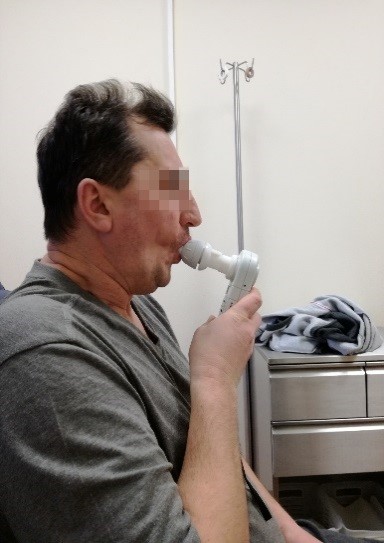 |
1 pav. Įkvėpimo raumenų jėgos vertinimas |
 |
2 pav. Diafragmos judrumo vertinimas ultragarsu |
|
|
3 pav. Rijimo ir aspiracijos į kvėpavimo takus vertinimas „Metileno mėlio“ testu ligoniui, kuriam atlikta tracheostomija ir skiriama neinvazinė plaučių ventiliacija
|
Ne tuberkuliozės mikobakterijų sukelta plaučių liga. Ne tuberkuliozės mikobakterijos (NTM) – tai natūralioje aplinkoje, dažniausiai dirvožemyje ir vandenyje, randami mikroorganizmai, kurie patekę į imlaus žmogaus organizmą gali sukelti plaučių ligą. NTM perdavimas žmogaus žmogui yra retas. Lietuvoje labiausiai paplitusios šių bakterijų rūšys yra M. avium, M. intracellulare, M. kansasii ir M. fortuitum. Pastarųjų metų duomenimis, Europoje NTM sąlygotų plaučių ligų dažnis per paskutinį dešimtmetį didėja. Didesnę riziką susirgti lemia plaučių pažeidimai sergant lėtinėmis plaučių ligomis, imuninės sistemos sutrikimai, nevisavertiška mityba. NTM sukeliama plaučių liga gali pasireikšti sausu kosuliu, karščiavimu, padidėjusiu prakaitavimu, dusuliu, skrepliavimu, bendru silpnumu. Šie simptomai nėra specifiniai, todėl pacientą būtina tikslingai tirti. VUL Santaros klinikose šią plaučių ligą diagnozuoja specialistai, pasitelkdami ilgametę patirtį ir šiuolaikišką medicinos įrangą. Liga patvirtinama remiantis klinikiniais ir radiologiniais požymiais, bei aptikus sukėlėją respiraciniuose mėginiuose. Pulmonologijos ir alergologijos centre, įvertinus esamą ligos pasireiškimą bei galimą jos progresavimą, sudaroma individuali kompleksinio gydymo schema. Medikamentinio gydymo pagrindą sudaro kelių antibiotikų, dažniausiai – rifampicino, etambutolio ir klaritromicino derinys. NTM sukeltos plaučių ligos gydymas yra ilgalaikis, trunka daugelį mėnesių.
Plaučių sklaidos sutrikimai. Literatūroje aprašoma daugiau kaip 50 bronchų ir plaučių sklaidos sutrikimų. Bronchų ir plaučių raidos sutrikimų diagnozavimo dažnis 0,002 proc. žmonių. Dažnai vienam ligoniui būna daugiau nei vienas sklaidos sutrikimas. Dažniausi plaučių sklaidos sutrikimai yra nepakankamai susiformavę plaučiai (hipoplazija, plaučių policistozė), papildoma plaučių dalis (pvz., skiltis), trachėjos ir bronchų sklaidos sutrikimai (trachėjos ir broncho divertikulai, bronchogeninė cista, priedinis trachėjinis bronchas ir kt.). Taip pat plaučių kraujagyslių sklaidos sutrikimai (plaučių arterijos agenezė, hipolpazija, stenozė, aneurizmos, plaučių ir bronchų venų varikozės), izoliuotos plaučių ir bronchų audinių formavimosi anomalijos (hamartoma, teratoma, dermoidinė cista). Svarbiausi plaučių sklaidos sutrikimų diagnostikos metodai yra kompiuterinė tomografija, plaučių kraujagyslių angiografija, bronchoskopija. Pulmonologijos ir alergologijos centre sukaupta didelė plaučių sklaidos sutrikimų diagnostikos ir gydymo patirtis.
Sarkoidozė. Sarkoidozė – tai liga, pasireiškianti uždegiminių ląstelių sankaupų (granulomų) telkimusi įvairiuose organuose, dažniausiai plaučiuose, limfiniuose mazguose, akyse ir odoje. Sarkoidozės atsiradimo priežastis nežinoma, tačiau manoma, kad ją sukelia paties žmogaus imuninės sistemos reakcija į iš aplinkos patekusią medžiagą. Sarkoidoze dažniausiai suserga jauno ar vidutinio amžiaus žmonės. Daugelis ligonių jokių nusiskundimų neturi ir liga įtariama aptikus pakitimus profilaktinio patikrinimo metu atliktoje krūtinės ląstos rentgenogramoje. Kitais atvejais ligonius gali varginti sąnarių (dažniausiai čiurnos) skausmas, bėrimas (mazginė eritema) blauzdų priekiniuose paviršiuose, karščiavimas, sausas kosulys, dusulys. Įtarti plaučių sarkoidozę gydytojui padeda ne tik ligonio išsakyti nusiskundimai, tačiau ir krūtinės ląstos rentgenograma, krūtinės ląstos kompiuterinė tomografija. Jose gali būti matoma padidėjusių tarpuplaučio ar plaučių šaknų limfmazgių, dauginių židinių plaučiuose. Liga dažniausiai patvirtinama atlikus fibrobronchoskopija, bronchoalveolinį lavažą, bronchų gleivinės, plaučių audinio ar limfinių mazgų biopsiją. Norint nuspręsti, ar reikalingas sarkoidozės gydymas, atliekami išsamūs plaučių funkcijos tyrimai (taip pat – dujų difuzijos plaučiuose). Laimei, daugumą sarkoidoze sergančių ligonių gydyti nereikia. Visi ligoniai, kuriems diagnozuota plaučių sarkoidozė, turi būti ilgą laiką stebimi pulmonologo, reguliariai atliekamas krūtinės ląstos rentgeninis tyrimas ir plaučių funkcijos tyrimas (taip pat – dujų difuzijos).
Sunki bronchinė astma. Gydymui atspari astma priklauso sunkios astmos fenotipinei grupei ir apibūdina pacientus, kuriems nustatyta astma, tačiau jos simptomų ir paūmėjimų kontrolė nepasiekiama, nepaisant gydymo didelėmis įkvepiamųjų gliukokortikoidų dozėmis, pridėjus antrą kontroliuojamąjį vaistą (ilgo veikimo β2-agonistą arba (ir) sisteminį gliukokortikoidą) bei adekvačiai gydant gretutines ligas. Taip pat ši diagnozė priskirtina ir pacientams, kuriems simptomai pablogėja pakopa sumažinus astmos gydymo intensyvumą. Daugelis pacientų, sergančių sunkia arba sunkiai gydoma astma, dažnai arba nuolat jaučia astmos simptomus, jiems dažnai kartojasi astmos paūmėjimai, blogėja plaučių funkcija ir gyvenimo kokybė. Vis dėlto tik labai maža dalis pacientų serga gydymui atsparia bronchine astma tad norint patvirtinti šią diagnozę, VUL Santaros klinikų Pulmonologijos ir alergologijos centre taikant pažangiausias technologijas išsiaiškinamos ir atmetamos visos kitos priežastys, dėl kurių gydymas gliukokortikosteroidais galėtų būti neveiksmingas. Paneigiamos ar patvirtinamos kitos bronchų obstrukciją sukeliančios gretutinės ligos, atliekami rutininiai astmos kontrolės lygį leidžiantys įvertinti tyrimai: spirometrija (obstrukcijos sunkumui įvertinti), bronchų dilatacinis mėginys (kintamajai obstrukcijai įvertinti), PEF-metrijos duomenys, klinikiniai simptomai. Patvirtinus gliukokortikoidams atsparią bronchinę astmą individualiai parengiama efektyviausio ir saugiausio ilgalaikio gydymo strategija įtraukiant sisteminius giukokortikosteroidus, stebimas ligos kontrolės laipsnis bei su gydymu susijusių komplikacijų rizika. Pulmonologijos ir alergologijos centre taikomos ir alternatyvios gydymo koregavimo strategijos, kurios nėra įprastos bronchinės astmos gydymui.
Uždegiminis miofibroblastinis plaučių navikas. Uždegiminiai miofibroblastiniai navikai yra grupė nežinomos kilmės retų santykinai mažo piktybiškumo plaučių navikų. Dažniausiai šis navikas aptinkamas jauniems, sveikai besijaučiantiems žmonėms atlikus krūtinės ląstos rentgenogramą. Retais atvejais būna sausas kosulys ar kraujo iškosėjimas, dusulys, švokštimas, krūtinės ląstos skausmas. Krūtinės ląstos kompiuterinėje tomogramoje matomas heterogeniškas, skiltėtas, kalcifikuotas darinys. Bronche esantis uždegiminis miofibroblastinis navikas bronchoskopijos metu matomas kaip lygaus paviršiaus darinys ar bronchų sienos infiltratas, šio tyrimo metu galima paimti pakitusio broncho ar plaučio audinio biopsiją. Diagnozė patvirtinama remiantis biopsinės medžiagos histologinio tyrimo duomenimis. Uždegiminis miofibroblastinis navikas dažniausiai gydomas chirurgiškai, rečiau – radioterapija, lazerio terapija. Chemoterapijos efektyvumas gydant šiuos navikus nėra aiškus. Ligos prognozė įvairi ir labiausiai priklauso nuo išplitimo.



